Paciorkowce to nieruchliwe gram-dodatnie ziarenkowce, które dzielą się w dwóch płaszczyznach i tworzą krótkie lub długie łańcuszki. Wszystkie paciorkowce są komensalami człowieka, kolonizują jamę ustną i górne odcinki układu oddechowego.
Wschodzą także w skład flory bakteryjnej układu pokarmowego i moczowo-płciowego. Paciorkowce są to pierwsze bakterie zasiedlające jamę ustną niemowlęcia, których przedstawicielem jest Streptococcus salivarius. Natomiast bakterie takie jak Streptococcus sanguis oraz Sterpotococcus mutans to aerotolerancyjne beztlenowce występujące na zębach.

Paciorkowce wykazują znaczne zróżnicowanie, przez co ich systematyka zmieniała się wielokrotnie na przestrzeni kilkudziesięciu lat. Bakterie te historycznie podzielono na trzy główne grupy ze względu na rodzaj hemolizy:
α – częściowa hemoliza – częściowe zniszczenie krwinek czerwonych, widoczne zazielenienie wokół kolonii, występuje np. u Streptococcus pneumoniae oraz kilka innych gatunków paciorkowców grupy „viridans” (zieleniejące),
β – całkowita hemoliza – całkowite zniszczenie krwinek (przejrzysta strefa wokół kolonii), występuje np. u Streptococcus pyogenes.
ɣ – brak widocznej hemolizy, występuje u Streptococcus salivarius.
Paciorkowce β-hemolizujące mogą zostać podzielone na mniejsze grupy na podstawie występujące go na ich powierzchni grupowego wielocukru nazywanego antygenem Lancefield (od nazwiska jego odkrywczyni). Najważniejsze grupy paciorkowców wywołujących choroby to:
Grupa A – głównie Streptococcus pyogenes, GAS,
Grupa B – głównie Sterptococcus agalactiae, GBS,
Grupy C i G – obejmuje groźne patogeny odzwierzęce jak Sterptococcus equi subsp. equi, subsp. zooepidermicus i subsp. ruminatorum, Sterptococcus dysagalactiae subsp. dysagalactiae i subsp. equisimilis oraz Streptococcus canis.

Streptococcus pneumoniae (dwoinka zapalenia płuc) to groźna bakteria powszechnie nazywana pneumokokiem, która została wyizolowana w 1881 roku przez Pasteura. Już w 1883 roku został po raz pierwszy opisany przez Friedlandera i Talamona związek pomiędzy pneumokokiem a zapaleniem płuc. Bakteria ta wytwarza otoczkę wielocukrową, będącą istotnym czynnikiem, który warunkuje jej przeżycie oraz zjadliwość. Wpływ na chorobotwórczość pneumokoków mają ich toksyny, jak na przykład pneumolizyna. Pneumokoki występują u jednej trzeciej populacji człowieka i są jedną z najczęstszych przyczyn zachorowań i śmiertelności dzieci na świecie.
Człowiek jest głównym naturalnym rezerwuarem Streptococcus pneumoniae. Pneumokoki są przenoszone pomiędzy poszczególnymi osobami drogą kontaktu bezpośredniego oraz drogą powietrzno-kropelkową. Największa częstość nosicielstwa jest u małych dzieci, gdzie najwyższa występuje u dzieci do 5 lat (35-60%), która stopniowo maleje z wiekiem. Natomiast u dzieci ze szkól podstawowych częstość kolonizacji wynosi 29-35%, z kolei u młodzieży i dorosłych wynosi 9-25%.
Chorobę pneumokokową odnotowuje się u niewielkiego odsetka skolonizowanych i jest ona zależna od tła genetycznego, aktualnego stanu układu immunologicznego oraz wirulencji kolonizującego szczepu. Okres kolonizacji może być rożny i sięgać nawet kilku miesięcy. Średni czas trwania kolonizacji wynosi 31 dni u dorosłych i 60,5 dni u dzieci, natomiast długość okresu nosicielstwa zależy od serotypu pneumokoka, wcześniejszej ekspozycji oraz immunokompetencji gospodarza. Do większości zakażeń nie dochodzi podczas długotrwałego nosicielstwa Streptococcus pnuemoniae, a w następstwie kolonizacji nowym szczepem charakteryzującym się innym serotypem.
Streptococcus pnuemoniae kolonizujący górne drogi oddechowe, jamę ustną i gardło jest najpowszechniejszą przyczyną:
- infekcji ucha – pneumokoki są jedną z najczęstszych przyczyn wysiękowego zapalenia ucha środkowego; powikłania jakie mogą występie po tej infekcji to: przewlekłe zapalenie kości otaczających ucho środkowe lub przejście zakażenia do struktury wewnątrzczaszkowej; infekcja ta najczęściej rozwija się po przeziębieniu; nie leczone zapalenie może się skończyć częściową utratą słuchu;
- zapalenia płuc – pneumokoki odpowiadają za 80% wszystkich zapaleń płuc u dzieci, które są najczęściej powikłaniem po wirusowym zapaleniu układu oddechowego; do infekcji dochodzi gdy bakterie przenikną przez nos czy gardło do dolnych dróg oddechowych; objawy tej infekcji wiążą się z wysoką gorączką, dreszczami, bólami w klatce piersiowej, kaszlem i dusznościami, występują także duże zmiany radiologiczne na zdjęciu rtg klatki piersiowej; śmiertelność jest wysoka i sięga 7%.
Pneumokoki mogą też powodować:
- zapalenie zatok – jest następstwem przeziębienia, pneumokoki odpowiadają za 5-13% zachorowań; objawy jakie występują to: ropna wydzielina, uczucie zatkania nosa, ból głowy, gorączka, kaszel, nieprzyjemny zapach z ust, upośledzenie węchu; w przypadku braku podjęcia leczenia choroba przekształca się w stan przewlekły, który może doprowadzić do zapalenia opon mózgowo-rdzeniowych lub kości szczękowej, zapalenia ucha środkowego, obrzęku powiek czy ropnia oczodołu;
- zapalenie opon mózgowo-rdzeniowych – pneumokoki powodują duże odczyny ropne w ośrodkowym układzie nerwowym, objawy infekcji następują od 2 do 5 dni od zakażenia: gorączka do 40°C, dreszcze, bóle mięśniowo-stawowe, silne bóle głowy i karku, sztywność karku, nudności i wymioty, a przypadku ciężkiego przebiegu występują zaburzenia świadomości do utraty przytomności, drgawki; powikłania jakie mogą pozostać po infekcji opon mózgowo-rdzeniowych to trwałe następstwa powikłań neurologicznych jak głuchota, osłabienie słuchu, zaburzenia mowy, wodogłowie, padaczka, ropnie mózgu, niedowłady lub porażenia kończyn, zaburzenia osobowości;
- posocznicę (sepsę) – pneumokoki, dzięki dużej zdolności przenikania do krwi, stanowią zagrożenie wystąpienia posocznicy, przy każdej infekcji tymi bakteriami (zapalenie płuc, zapalenie uszu); Istnieje 10-15% prawdopodobieństwa rozwoju zakażenia krwiobiegu i szoku septycznego u osoby nieodpornej, która zapadnie na dwoinkowe zapalenie płuc; sepsa może prowadzić do bardzo niebezpiecznych objawów grożących śmiercią, czyli rozsianego wykrzepiania wewnątrznaczyniowego i wstrząsu; główne objawy to: gorączka, ból głowy, znaczne osłabienie, niepokój, nudności, wymioty, światłowstręt, sztywność karku, niemożność przygięcia brody do klatki piersiowej, uwypuklenie ciemiączka u niemowląt, również przyspieszenie akcji serca i oddechu, zblednięcie lub zasinienie określonych części ciała, zaburzenia świadomości; w przypadku ciężkiej sepsy pogorszenie rozwija się bardzo gwałtownie i może doprowadzić do śmierci w ciągu paru godzin; objawem alarmującym są wybroczyny, czyli pojawiające się na skórze ciemnoczerwone plamy różnej wielkości nie ustępujące poi ucisku, spowodowana zakrzepami krwi w naczyniach;
- zapalenie otrzewnej, wsierdzia, osierdzia i stawów – bakterie rozsiewają się drogą krwi do różnych miejsc prowadząc bardzo poważne schorzenia; w przypadku zapalenia wsierdzia występuje gorączka i niszczenie zastawek serca, co prowadzi do niewydolności krążenia;
- zapalenie spojówek – zwykle pojawia się obustronnie zaczerwienienie oczu, pieczenie, uczucie piasku pod powiekami, w worku spojówkowym gromadzi się surowiczo-ropna wydzielina, która może być przyczyna sklejania powiek po przebudzeniu; może występować również światłowstręt spowodowany zmianami w rogówce.

Streptococcus pyogenes (paciorkowiec grupy A, GAS) – występuje u ludzi zdrowych na skórze i w jamie nosowo-gardłowej. Streptococcus pyogenes należy do jednych z najczęstszych patogenów człowieka. Może też kolonizować narządy moczowo-płciowe i okolice odbytu. Najczęściej nosicielami są dzieci w wieku szkolnym, których odsetek waha się od 12—23%, natomiast odsetek nosicieli pośród dorosłych wynosi około 5%. Szacunkowa liczba zgonów w wyniku poważnych infekcji tym paciorkowcem wynosi ponad pół miliona przypadków rocznie, dotyczy to głównie krajów rozwijających się. Niestety liczba ciężkich uogólnionych zakażeń S. pyogenes ciągle wzrasta i może stanowić poważny problem diagnostyczno-terapeutyczny.
Zakażenie Sterptococcus pyogenes rozprzestrzenia się drogą kropelkową lub przez bezpośredni kontakt z wydzieliną z błon śluzowych nosogardła osoby chorej lub nosiciela, jak również przez bezpośredni kontakt ze zmienioną chorobowo skórą lub zakażona raną.
Okres wylęgania infekcji bywa różny, dla zapalenia gardła i migdałków wynosi 2 do 5 dni, natomiast dla zakażeń skóry obejmuje 5-7 dni. W przypadku zakażenia inwazyjnego wynosi średnio 1-3 dni.

Najczęstsze zakażenia jakie wywołuje Streptococcus pyogenes to:
– ostre zapalenie gardła– najczęściej występuje u dzieci w wieku 5-15 lat, a dorośli chorują rzadziej;
– ostre zapalenie migdałków podniebiennych (angina paciorkowcowa),
– płonica.
Typy infekcji wywołane przez Streptococcus pyogenes:
| Rodzaj choroby | Przykłady zakażeń |
| nieinwazyjna | · zapalenie gardła lub migdałków podniebiennych
· płonica (szkarlatyna) – ostra choroba zakaźna wieku dziecięcego; zakażenie rozprzestrzenia się drogą kropelkową, można zarazić się również przez przedmioty i rzeczy osobiste codziennego używane przez osobę chorą; infekcję można nabyć zarówno od osoby chorej na płonicę, ale również chorej na anginę paciorkowcową jak i od zdrowego nosiciela paciorkowca ; od momentu zainfekowania do wystąpienia objawów mija około 3 dni; infekcja rozpoczyna się wysoką gorączką, złym samopoczuciem, mogą wystąpić nudności, bóle brzucha, czy wymioty; migdałki są powiększone, żywoczerwone zwykle pokryte nalotem; występują również powiększone bolesne węzły chłonne szyjne, które dają się przesuwać względem podłoża, pojedyncze bez tendencji do ropienia; charakterystyczna drobnoplamista i intensywnie czerwona wysypka pojawia się jednocześnie z gorączką lub dopiero w następnej dobie; wysypka ta występuje intensywniej w miejscach zwiększonego ucieplenia skóry i zgięciach fizjologicznych (brzuch, pachwiny, pośladki, zgięcia łokciowe i kolanowe); wolny od wysypki pozostaje trójkąt między fałdami policzkowymi; wysypka przypomina wyglądem skórę po ukłuciu twardą szczotką; wysypka ustępuje po upływie kilku dni od pojawienia się, rzadko utrzymuje się dłużej niż przez okres jednego tygodnia; po upływie kilku dni , maksymalnie do 2-3 tygodni, pojawia się grubo płatowe łuszczenie się skóry, szczególnie na dłoniach i stopach; na początku infekcji występuje wyraźne obłożenie języka, które po 2-3 dniach ustępuje, odsłaniając jasnoczerwony język z wyraźnie uwypuklonymi brodawkami i kubkami smakowymi tzw. język malinowy; powikłania po tej chorobie mogą być bardzo groźne dla zdrowia; dawniej powikłania występowały w postaci zapalenia węzłów chłonnych, zapalenia ucha środkowego, nerek i stawów, rzadziej zapalenia mięśnia sercowego i wsierdzia; obecnie przebieg płonicy jest łagodniejszy a wymienione powikłania są rzadkie; · liszajec zakaźny – ropne zapalenie skóry, występujące najczęściej u dzieci w wieku od 2 do 5 lat; jest wysoce zakaźny, rozprzestrzenia się poprzez bezpośredni kontakt z osoba zainfekowaną oraz przedmioty wspólnego użytku; występuje częściej w klimacie gorącym i wilgotnym, gdzie może mieć związek z ukąszeniami owadów, jak również w zimniejszym klimacie w sezonie letnim; · zapalenie zatok; · zapalenie ucha środkowego; · zapalenie pochwy; |
| inwazyjna | przebieg lekki i średnio-ciężki:
· zakażenie tkanki podskórnej (cellulitis) – zakażenie jest o różnorodnej lokalizacji, które obejmuje głębsze warstwy skóry oraz tkankę podskórną; następuje wskutek uszkodzenia naskórka bądź inną drogą poprzez naczynia krwionośne lub limfatyczne; zmiany najczęściej są zlokalizowane w obrębie kończyn dolnych; pierwsze objawy jakie występują to rumień i obrzęk, ale nie tak wyraźnie odgraniczony jak w róży; · bakteriemia, róża – stan zapalny skóry, który jest wyraźnie odgraniczony od otaczających tkanek, obejmuje także skórne naczynia limfatyczne; charakterystyczny objaw to rumień połyskujący, który może być zlokalizowany na twarzy, tułowiu lub kończynach dolnych · zapalenie mięśni · zapalenie płuc · zakażenie połogowe · zapalenie stawów przebieg ciężki: · paciorkowcowy zespół wstrząsu toksycznego (STSS) – bardzo szybko postępująca choroba, która powoduje spadki ciśnienia tętniczego/wstrząs, wysoką gorączkę, rozlaną wysypkę oraz niewydolność wielonarządową; · martwicze zapalenie powięzi (NF) – zakażenie gwałtownie postępujące w obrębie tkanki podskórnej i powięzi, które przebiega z wtórną martwicą skóry; · zapalenie opon mózgowo-rdzeniowych |
| nieropne następstwa o podłożu immunologicznym | · gorączka reumatyczna – stanowi wieloukładowy odczyn zapalny, który występuje u młodych, podatnych osób w następstwie infekcji gardła; jest wynikiem reakcji autoimmunologicznych na antygeny Streptococcus pyogenes, które rozwijają się w mechanizmie mimikry molekularnej (podobieństwo epitopów antygenowych GAS i tkanek ludzkich powoduje, ze wyzwolona przez paciorkowce humoralna i komórkowa odpowiedź immunologiczna zwraca się przeciw własnym tkankom gospodarza wyzwalając proces zapalny); najczęściej występujące powikłanie to zmiany zapalne w strukturach serca, które występują u 40-60% chorych, u których wystąpiła gorączka reumatyczna;
· kłębuszkowe zapalenie nerek – przyczyną uszkodzenia kłębuszków nerkowych jest odkładanie się w nich krążących kompleksów immunologicznych, w których skład wchodzą antygeny Streptococcus pyogenes i skierowane przeciw nim przeciwciała gospodarza oraz składowe dopełniacza; |
Streptococcus pyogenes posiada wiele czynników zjadliwości, które umożliwiają kolonizację organizmu gospodarza, obronę przed układem immunologicznym, rozprzestrzenianie się w zakażonym organizmie oraz niszczenie komórek i tkanek. Do najważniejszych czynników wirulencji zalicza się szczególne te, które są związane z komórką bakterii, czyli:
- białko M wraz z białkami towarzyszącymi,
- białka wiążące fibronektynę,
- enzym C5a-peptydaza,
- kwas hialuronowy.
S. pyogenes wytwarza również substancje pozakomórkowe, które pełnią istotna rolę w patogenezie zakażeń:
- streptolizyna O i S – odpowiedzialne za tworzenie otworów w błonach komórkowych, a co za tym idzie, lizę komórek gospodarza,
- enzymy (proteazy, DNazy, streptokinaza),
- toksyny cytolityczne (hemolizyny),
- toksyny pirogenne (egzotoksyny, superantygeny).
Streptococcus agalactiae – to gram dodatnia bakteria należąca do grupy B (GBS). Nosicielkami tej bakterii jest około 10-30% ciężarnych kobiet. Zakażenia Streptococcus agalactiae zostały zauważone od lat siedemdziesiątych XX wieku jako narastający problem u noworodków. Bakterie te są najczęstszą przyczyną posocznicy u noworodków po porodzie, a śmiertelność tej choroby jest bardzo wysoka i sięga nawet 50%.
Infekcja tą bakterią przenosi się na noworodka ze skolonizowanej przez paciorkowca pochwy matki. Bakteria GBS jest najczęstszą przyczyną wystąpienia inwazyjnego zakażenia noworodka. Dzieci nosicielek GBS mają wielokrotnie zwiększone ryzyko (ok. 25x) zachorowania na posocznicę GBS. Kolonizacja tą bakterią może być przemijająca, przerywana lub trwała, z tego powodu w 35-37 tygodniu ciąży wykonywane są badanie mikrobiologiczne z dróg rodnych i odbytu. Co najmniej 4 godziny przed porodem podejmuje się decyzję o podaniu dożylnie antybiotyku w oparciu o dane o dodatkowych czynnikach ryzyka zakażenia dziecka. Dzieci matek z GBS są szczególnie monitorowane, natomiast w razie wystąpienia niepokojących objawów poszerzane jest diagnostyka o badania krwi, płynu mózgowo-rdzeniowego, RTG płuc i badania mikrobiologiczne.
Infekcje S. agalactiae w pierwszym tygodniu po urodzeniu (EOD- early onset disease) są powiązane bezpośrednio z wstępującym zakażeniem błon płodowych i płynu owodniowego lub z wertykalnym przekazaniem bakterii z matki na dziecko podczas porodu. Infekcje te objawiają się w formie zapalenia płuc i zaburzenia oddychania. Z kolei infekcje S. agalactiae u dzieci pomiędzy pierwszym tygodniem a trzecim miesiącem życia określane są jako choroba późna (LOD – late onset disease) i dotyczą głównie ośrodkowego układu nerwowego. W przypadku tego typu infekcji dokładna droga zakażenia nie jest znana i przypuszcza się, że zakażenie związane jest ze środowiskiem, a nie z bezpośrednim przekazaniem bakterii pomiędzy matką a dzieckiem podczas porodu.
Streptococcus agalactiae może również wywoływać inwazyjne (infekcje tkanek miękkich, bakteriemia, zakażenia układu moczowego, zapalenie płuc), nie związane z ciążą zakażenia u osób dorosłych, najczęściej u osób w starszym wieku, z zaburzeniami metabolicznymi i zaburzeniami odporności.
S. agalactiae jest pod wieloma względami podobny do S. pyogenes, ich genomy są podobnej wielkości, wiele genów wykazuje wysokie podobieństwo między tymi gatunkami. Posiadają podobne mechanizmy wirulencji, regulatory i zestaw kodowanych czynników wirulencji. Główne czynniki wirulencji GBS to:
- wielocukrowa otoczka (zabezpiecza komórki przed fagocytozą);
- białka umożliwiające adhezję, kolonizację i inwazję komórek gospodarza;
- czynniki pozwalające na ucieczkę przed mechanizmami obronnymi gospodarza;
- adhezyny, odpowiedzialne za kontakt z komórkami eukariotycznymi (białka wiążące keratynę, fibrynogen, fibrynonektynę i lamininę);
- białka powierzchniowe;
- toksyny, które tworzą pory w komórkach gospodarza;
- peptydaza (oddziałuje na układ immunologiczny).
- Abigail Salayers A., „Mikrobiologia. Różnorodność, chorobotwórczość i środowisko”.
- Katarzyna Obszańska, Izabella Kern-Zdanowicz, Izabela Sitkiewicz, Mikrobiol.,2014, 53, 2, 101–111, „Mechanizmy wirulencji paciorkowców β-hemolizujących”.
- http://parasoldlazycia.org/o-pneumokokach/choroby-wywolane-pneumokokami/
- Lrving W. Boswell T., „Krótkie wykłady Mikrobiologia medyczna”, Wydawnictwo Naukowe PWN, Warszawa 2012.
- http://www.czytelniamedyczna.pl/3025,czy-mozna-zapobiega-inwazyjnej-chorobie-pneumokokowej.html
- http://www.czytelniamedyczna.pl/489,choroby-zapalne-spojowek.html
- Izabela Korona-Głowniak, Anna Malm, Mikrobiol.,2015, 54, 4, 309–319, „Streptococcus pneumoniae – kolonizacja a rozwój choroby pneumokokowej”.
- Karol Szwabowicz, Anatol Panasiuk „Nosicielstwo paciorkowca grupy b u kobiet ciężarnych standardy postępowania”.

Gronkowce (Staphylococcus) należą do rodziny Micrococcaceae do bakterii Gram-dodatnich ziarenkowców, kształtem przypominają grona winogron. Rozwijają się w warunkach tlenowych jak i beztlenowych. Głównym rezerwuarem jest człowiek. W przyrodzie występuję ponad 40 gatunków gronkowców w tym 12 może kolonizować ludzi. Większość z nich stanowi naturalną florę bakteryjną skóry, układu pokarmowego i oddechowego. W skład tej bariery obronnej wchodzą przede wszystkim S. epidermidis (gronkowiec skórny), S. saprophyticus, S. hominis. Najczęściej stwierdzane są w jamie nosowej, gardle oraz na powierzchni skóry.
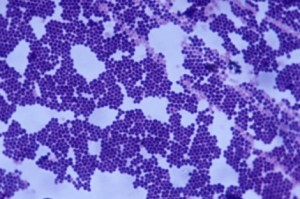
Gatunkiem chorobotwórczym jest S. aureus (gronkowiec złocisty). Kolonizuje on głównie skórę, błony śluzowe człowieka doprowadzając do infekcji. Bakteria nie zawsze wywoła chorobę, jest grupa osób od 18 do 40%, u których nie będzie żadnych objawów, będą tylko nosicielami. Do zarażenia dochodzi głównie w szpitalach, gdzie może występować na narzędziach szpitalnych, lub od innych osób (wspólny kubek, ręcznik itd.). Obecność bakterii w drogach rodnych kobiety może spowodować zakażenie nowo narodzonego dziecka. Niektóre szczepy gronkowca stały się bardzo oporne na antybiotyki np. wankomycyna która niegdyś jeszcze działała dzisiaj ma znikomy wpływ na ową bakterię. Gronkowce atakują ludzki organizm głównie toksynami. Ich ściana komórkowa zbudowana jest z dużych kompleksów białkowo-cukrowych, kwasu teichowego oraz białka A, które zabezpiecza bakterie przed fagocytozą, bierze również udział w niszczeniu płytek krwi osoby zarażonej. Najgroźniejsze enzymy gronkowca złocistego to przede wszystkim koagulaza, która ułatwia bakterii dostanie się do nowego organizmu, oraz hialuronidaza powodująca łatwiejsze szerzenie się bakterii w tkankach. Toksyny egzogenne, które wytwarzane są przez gronkowca nazywane są hemolizynami (α, β, γ, δ), doprowadzają głównie do hemolizy, a także do wielu innych zmian np. toksyna α doprowadza do ogniskowej martwicy skóry, toksyna γ może doprowadzać do wodnistych biegunek. Gronkowce wytwarzają również leukocydynę, która doprowadza do uszkadzania leukocytów i makrofagów, wytwarza również kilka antygenów – stymulują limfocyty T przez co doprowadza do wybujałej i nieuporządkowanej odpowiedzi immunologicznej z uwalnianiem cytokin.

Najgroźniejszym antygenem jest TSST-1 (toxic shock syndrome toxin), doprowadzający głównie u kobiet do zespołu wstrząsu toksycznego. Jest to choroba wielonarządowa przebiegająca z gorączką, wysypką zapalną (rash) z następczym złuszczaniem i niedociśnieniem. W ostatnim etapie choroby pojawia się ostra niewydolność oddechowa, zespół rozsianego krzepnięcia wewnątrznaczyniowego oraz uszkodzenie nerek. Gronkowce wytwarzają też enterotoksyny (A, B, C1, C2, C3, D, E, H), które mogą doprowadzać do zatruć pokarmowych. Stymulują one bowiem zakończenia nerwowe w żołądku, mogące kontrolować perystaltykę, powodując tym samym wymioty i ostre bóle brzucha. Infekcja zazwyczaj trwa parę dni. 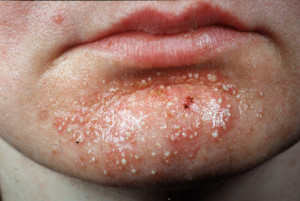 Bakteria gronkowca może również infekować skórę, doprowadza tam do powstawania wysypek, reakcji alergicznych, trudno gojących się ran, zakażeń mieszków włosowych, powstawania czyraków, atopowego zapalenia skóry, choroby Rittera (występuje głównie u noworodków, dzieci poniżej 5 roku życia, u dorosłych choroba występuje bardzo rzadko – choroba zaczyna się od zmiany skórnej z niecharakterystycznymi objawami wstępnymi. Następnie pojawia się wysypka (rash) wokół ust, która następnie rozszerza się na cały tułów i kończyny). S. aureus doprowadza też do chorób układu oddechowego, przede wszystkim może spowodować zapalenie gardła, zatok, często powoduje zapalenie płuc, przy innych obecnych infekcjach. Najczęstszym powikłaniem zakażenia gronkowcami jest gronkowcowe zapalenie wsierdzia. Początek choroby zazwyczaj jest trudny do zdiagnozowania. Gronkowce mogą też doprowadzać do infekcji układu moczowego oraz kostnego.
Bakteria gronkowca może również infekować skórę, doprowadza tam do powstawania wysypek, reakcji alergicznych, trudno gojących się ran, zakażeń mieszków włosowych, powstawania czyraków, atopowego zapalenia skóry, choroby Rittera (występuje głównie u noworodków, dzieci poniżej 5 roku życia, u dorosłych choroba występuje bardzo rzadko – choroba zaczyna się od zmiany skórnej z niecharakterystycznymi objawami wstępnymi. Następnie pojawia się wysypka (rash) wokół ust, która następnie rozszerza się na cały tułów i kończyny). S. aureus doprowadza też do chorób układu oddechowego, przede wszystkim może spowodować zapalenie gardła, zatok, często powoduje zapalenie płuc, przy innych obecnych infekcjach. Najczęstszym powikłaniem zakażenia gronkowcami jest gronkowcowe zapalenie wsierdzia. Początek choroby zazwyczaj jest trudny do zdiagnozowania. Gronkowce mogą też doprowadzać do infekcji układu moczowego oraz kostnego.
Staphylococcus epidermidis – czyli gronkowiec skórny, wchodzący w skład naturalnej flory bakteryjnej przede wszystkim skóry, może doprowadzać do tzw. zakażeń oportunistycznych (przy spadku odporności niektóre bakterie zaczynają nadmiernie się przemnażać i doprowadzać do infekcji). Chorobotwórcze są zazwyczaj szczepy, które wytwarzają glikokaliks. Oprócz skóry może on również występować na sprzęcie medycznym. Wytwarzany przez te bakterie biofilm może się dostać z plastikowych rurek kroplówek przez igły do krwioobiegu. Infekcje jakie może wywołać to przede wszystkim zapalenie cewki moczowej lub nerek u osób zacewnikowanych, zapalenie ucha środkowego, błony naczyniowej oka a nawet kości i szpiku kostnego.
BIBLIOGRAFIA
- T. Adamek-Guzik, T. Guzik, G. Czerniawska-Mysik, J. Pryjma, „Znaczenie obniżonej odporności na infekcje w patogenenezie atopowego zapalenia skóry: Rola Staphylococcus aureus.
- Z. Lubudzisz, K. Kowal, Z. Żakowska, „Mikrobiologia techniczna” tom 1, Wydawnictwo naukowe PWN, Warszawa 2010.
- Z. Dziubek, „Choroby zakaźne i pasożytnicze”, Wydawnictwo Lekarskie PZWL, Warszawa.
- Abigail A. Salyers, „Mikrobiologia”, Wydawnictwo Naukowe PWN, Warszawa 2012.
Rodzina Enterobacteriaceae jest stosunkowo liczną grupą bakterii. Występują u ludzi, zwierząt, gdzie stanowią naturalną florę bakteryjną jelit oraz mogą pasożytować u roślin. W obrębie tej rodziny opisano ponad 40 gatunków. Bakterie z rodziny Enterobacteriaceae są najbardziej heterogenną grupą kliniczną pałeczek gramujemnych.
Pałeczki z tej rodziny występują najliczniej u człowieka w jelicie grubym. Zaliczane są do grupy oportunistycznych bakterii (np. Klebsiella, Enterobacter, Escherichia), które zaczynają infekować organizm po przeniknięciu z naturalnego środowiska występowania do obcych miejsc np. tkanek czy narządów. Wydalone z organizmu wraz z kałem powodują zanieczyszczenia wód, gleb oraz groźne zakażenia epidemiologiczne.
Pałeczki z rodziny Enterobacteriaceae są odpowiedzialne za zakażenia układu pokarmowego u ludzi, stosunek procentowy zakażeń bakteriami wynosił 30 – 35 %. Mogą również infekować układ moczowy, głównie nerki. W ubiegłych latach były przyczyną około 70% infekcji. Oprócz zakażeń oportunistycznych cechuje je również zdolność do infekowania nowych miejsc, wcześniej dla nich nie dostępnych. Takim charakterystycznym przykładem jest pałeczka okrężnicy (Escherichia coli). Bakteria w naturalnych warunkach przy zwiększonym namnożeniu infekuje jelita powodując biegunki, natomiast po zmutowaniu może przechodzić do żołądka lub trzustki powodując tam stany zapalne.
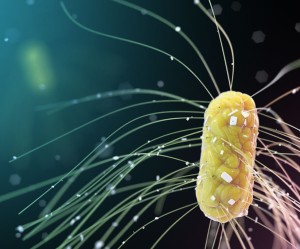
Escherichia coli jest pałeczką gramujemną. Należy do rodzaju Escherichia, jest jednym z gatunków bakterii jelitowych. Posiada zdolność ruchu dzięki rzęskom. Występuje głównie w środowisku beztlenowym. Cechą charakterystyczną bakterii jest zdolność do fermentacji takich związków jak glukoza, arabinoza, laktoza oraz mannitol. Namnażają się dobrze w temperaturze 6-46 °C (optymalna temperatura to 37 °C). E. coli jest bakterią wchodzącą w skład mikroflory jelit człowieka oraz zwierząt stałocieplnych. Bakteria ta jest dość ważna dla naszego układu pokarmowego. U noworodków jest pierwszą bakterią pojawiającą się w okrężnicy, zużywając tam tlen doprowadza do powstawania warunków beztlenowych, dając korzystne warunki do kolonizacji innym gatunkom bakterii beztlenowych jakimi są np. Bacteroides, w wyniku czego tworzona jest prawidłowa mikroflora bakteryjna jelit. Główną funkcją E. coli w układzie pokarmowym jest synteza witamin z grupy B oraz K. Bakterie te biorą też udział w rozkładzie pokarmu. W skład tego gatunku wchodzą również szczepy wywołujące zaburzenia jelitowe u człowieka. Zatrucia pokarmowe wywołane przez E. coli podzielono na podstawie objawów klinicznych, oraz czynnika wirulencyjnego na:
– enteropatogenne (EPEC),
– enterotoksyczne (ETEC),
– enteroinwazyjne (EIEC),
– enterokrwotoczne (EHEC),
– enteroagregujące (EAEC),
– adherencyjne (DAEC).
 W przypadku enteropatogennych szczepów E. coli (EPEC) źródłem zakażenia jest mięso, jego przetwory oraz woda. Przypuszcza się, że czynnikiem wirulencji jest zdolność do adhezji. Szczep EPEC łączy się z komórkami jelita oraz uszkadza jego powierzchnię za pomocą fimbrii. Następnie bakteria wytwarza kanał łączący jej cytoplazmę z cytoplazmą komórki gospodarza. Służy on do wstrzyknięcia toksycznych białek. Dzięki temu toksyna bakterii jest chroniona przed przeciwciałami gospodarza. Głównymi objawami są bóle brzucha, biegunki ze śluzem, wymioty, gorączka oraz bóle głowy. Szczególnie niebezpieczne jest zakażenie szczepem EPEC dla dzieci poniżej 2 roku życia. Objawy pojawiają się po 12 – 72 godzinach od spożycia zakażonego produktu. U niektórych osób zakażenie jest bezobjawowe, przez co osoby takie stają się nosicielami.
W przypadku enteropatogennych szczepów E. coli (EPEC) źródłem zakażenia jest mięso, jego przetwory oraz woda. Przypuszcza się, że czynnikiem wirulencji jest zdolność do adhezji. Szczep EPEC łączy się z komórkami jelita oraz uszkadza jego powierzchnię za pomocą fimbrii. Następnie bakteria wytwarza kanał łączący jej cytoplazmę z cytoplazmą komórki gospodarza. Służy on do wstrzyknięcia toksycznych białek. Dzięki temu toksyna bakterii jest chroniona przed przeciwciałami gospodarza. Głównymi objawami są bóle brzucha, biegunki ze śluzem, wymioty, gorączka oraz bóle głowy. Szczególnie niebezpieczne jest zakażenie szczepem EPEC dla dzieci poniżej 2 roku życia. Objawy pojawiają się po 12 – 72 godzinach od spożycia zakażonego produktu. U niektórych osób zakażenie jest bezobjawowe, przez co osoby takie stają się nosicielami.
Enterotoksyczne szczepy E. coli (ETEC) różnią się od pozostałych. Bakterie te posiadają czynnik wirulencji jakim są dwie enterotoksyny: LT ciepłochwiejna oraz ST ciepłostabilna. Mają też fimbrie, które pozwalają im wiązać się ze śluzówką jelita. Kolonizują głównie jelito kręte. Źródłem zakażenia są głównie sałatki warzywne, sery, drób wędzony, woda. Ten szczep występuje dość często w krajach rozwijających się, powodując tzw. „biegunkę podróżnych”. Głównym objawem jest biegunka, która powoduje silne odwodnienie organizmu w krótkim czasie. Infekcja objawia się dopiero po 8 – 44 godzinach. Zazwyczaj trwa do 19 dni.
Źródłem zakażenia enteroinwazyjnymi szczepami E. coli (EIEC) są sery, konserwy rybne, sałatki, woda, zdarzały się również przypadki zarażenia człowiek – człowiek. Po dostaniu się do organizmu bakterie kolonizują okrężnicę, powodując uszkodzenia komórek nabłonkowych. Nie produkują toksyn. Głównymi objawami jest biegunka ze śluzem oraz krwią, gorączka, bóle brzucha, głowy oraz mięśni. Symptomy infekcji objawiają się zazwyczaj po 2 – 48 godzinach. Mogą trwać nawet przez parę tygodni.
Enterokrwotoczne szczepy E. coli (EHEC) namnażają się w jelicie człowieka, powodując uszkodzenie mikrokosmków. Wytwarzają dwie toksyny tzw. werotoksyny (VT1 oraz VT2). Powodują również zewnątrzkomórkową hemolizę, dzięki czemu mogą wykorzystać hemoglobinę jako źródło żelaza. Produkty które mogą prowadzić do zakażenia to przede wszystkim niepasteryzowane mleko i jego przetwory, surowe mięso. Zakażenia pojawiają się zazwyczaj po 3 – 4 dniach od spożycia zanieczyszczonej żywności. Głównym objawem są krwawe biegunki, które ustępują po 9 – 10 dniach. U niektórych osób może dojść do powikłań po infekcji, może dojść do zespołu hemolityczno-mocznicowego (HUS) albo do małopłytkowej plamicy zakrzepowej (TTP). Zespół hemolityczno – mocznicowy powoduje poważne uszkodzenie nerek, które może wymagać przeszczepu. Najbardziej niebezpiecznym szczepem powodującym enterokrwotoczność jest serotyp O157, ponieważ nawet jego niewielka ilość może wywołać infekcję.
Enteroagregujące szczepy E. coli (EAEC) mogą powodować agregację lub adhezję do nabłonka jelit. Adhezja szczepu EAEC do błony śluzowej jelit powoduje nadmierne wydzielanie śluzu, skutkiem tego jest powstanie grubego biofilmu. Bakteria wnika do tego śluzu, ponieważ jest on dla niej barierą obronną. Ochrania ją przed antybiotykiem oraz komórkami fagocytarnymi. Bakterie wytwarzają toksynę ciepłostabilną (ST) oraz toksynę kodowaną plazmidowo (PET). Infekcje występują głównie w krajach rozwijających się u dzieci. Głównym objawem jest wodnista biegunka, która z czasem przeistacza się w krwawą.
Zakażenia adherencyjnymi szczepami E. coli (DAEC) występują najczęściej w krajach rozwijających się. Szczepy te powodują infekcje u dzieci do 5 roku życia. Ich czynnik wirulencji nie jest do końca poznany. Wywołują przewlekłe biegunki.
W leczeniu biegunki spowodowanej bakterią E. coli nie stosuje się antybiotyków, ponieważ infekcja po paru dniach sama ustępuje, a antybiotyki mogą czasami powodować pogorszenie stanu zdrowia. Bakteria atakowana antybiotykiem będzie wytwarzać więcej toksyn. Najlepszą terapią jest dostarczanie płynów doustnie albo dożylnie. Przy ostrych infekcjach, które powodują niewydolność nerek stosowane są dializy.
BIBLIOGRAFIA:
- Jabłoński L. 1986. „Podstawy mikrobiologii lekarskiej” Państwowy Zakład Wydawnictwa Lekarskiego, Warszawa.
- Murray P.R., Rosenthal K.S., Pfaller M.A. 2011. „Mikrobiologia” Elsevier Urban & Partner, Wrocław.
- Libudzisz Z., Kowal K. 2000. „Mikrobiologia techniczna” Wydawnictwo Politechnika Łódzka, Łódź.
- Libudzisz Z., Kowal K., Żakowska Z. 2008. „Mikrobiologia Techniczna” tom 2, Wydawnictwo Naukowe PWN, Warszawa.
- Salyers A.A., Whitt D.D. 2012. „Mikrobiologia” Wydawnictwo Naukowe PWN, Warszawa.

Helicobacter pylori jest spiralną pałeczką gram ujemną posiadającą wici. Dawniej nazywana była Campylobacter pylori. Po raz pierwszy została wyizolowana w 1983 roku. Występuje głównie u ludzi i małp, ale były również znajdowane u innych ssaków. Do zarażenia dochodzi na skutek bliskich kontaktów międzyludzkich. W krajach o niskiej higienie zarazić się można na drodze fekalno-oralnej. Natomiast w krajach rozwijających się na drodze oralno-oralnej. Statystycznie w krajach rozwijających się ryzyko zarażenia wynosi 90%, a z kolei w krajach rozwiniętych 30-50%.
H. pylori po dotarciu do żołądka przedostaje się szybko z kwaśnej treści do obszarów bardziej gościnnych jakim jest warstwa mucyny pokrywająca nabłonek śluzówki w żołądku. Ściany żołądka również są wrażliwe na silny odczyn kwaśny lecz dzięki warstwie mucyny mogą go tolerować. Pełni zatem funkcję ochronną. W trakcie podróży z odczynu kwaśnego do warstwy mucyny bakteria wytwarza enzym ureazę, która rozkłada mocznik do amoniaku oraz dwutlenku węgla. Powstały CO2 ulega oddyfundowaniu, a amoniak pozostaje w pobliżu bakterii tworząc wokół niej coś w rodzaju chmury, neutralizując kwas solny koło bakterii. Po dotarciu do mucyny bakteria przestaje produkować ureaze, niektóre z nich przenikają do głębszych partii żołądka docierając do komórek śluzówki i wiążą się z nimi. Produkuje przy tym związek lipopolisacharyd (LPS), który nie wywołuje intensywnej reakcji zapalnej. Prawdopodobnie dzieje się to dlatego, że fragment części cukrowej LPS podobny jest do tzw. antygenu Lewisa, który występuje w komórkach człowieka.  Dzięki temu bakteria H. pylori może naśladować komórki występujące u ludzi. Choroba wrzodowa rozwinie się u osób, u których nastąpi reakcja zapalna na bakterie. Odpowiedz układu odpornościowego jest mało skuteczna na H. pylori gdyż przebywa ona w warstwie mucyny, gdzie jest poza zasięgiem neutrofili. Jeśli reakcja zapalna trwa dość długo, następuje wtedy uszkodzenie ściany żołądka przez neutrofile, a co za tym idzie powstanie wrzodów. Naukowcy całą czas badają ową bakterię, gdyż próbują rozwiązać zagadkę dlaczego u jednych osób rozwinie się stan zapalny a u innych nie. Jak na razie są dwa przypuszczenia, pierwsze z nich to różnica ludzi pod względem genetycznym w reakcji na LPS, drugie przypuszczenie opera się na różnicy w szczepach bakterii. Jedne mogą mieć większe powinowactwo do stanu zapalnego od drugich. Niektóre szczepy H. pylori wytwarzają białkową toksynę wakuolizującą (VacA – komórki potraktowane tą toksyną wytwarzają duże wakuole zanim zginą), która niszczy ściany żołądka. Rola toksyny w powstawaniu wrzodów jest wątpliwa, są
Dzięki temu bakteria H. pylori może naśladować komórki występujące u ludzi. Choroba wrzodowa rozwinie się u osób, u których nastąpi reakcja zapalna na bakterie. Odpowiedz układu odpornościowego jest mało skuteczna na H. pylori gdyż przebywa ona w warstwie mucyny, gdzie jest poza zasięgiem neutrofili. Jeśli reakcja zapalna trwa dość długo, następuje wtedy uszkodzenie ściany żołądka przez neutrofile, a co za tym idzie powstanie wrzodów. Naukowcy całą czas badają ową bakterię, gdyż próbują rozwiązać zagadkę dlaczego u jednych osób rozwinie się stan zapalny a u innych nie. Jak na razie są dwa przypuszczenia, pierwsze z nich to różnica ludzi pod względem genetycznym w reakcji na LPS, drugie przypuszczenie opera się na różnicy w szczepach bakterii. Jedne mogą mieć większe powinowactwo do stanu zapalnego od drugich. Niektóre szczepy H. pylori wytwarzają białkową toksynę wakuolizującą (VacA – komórki potraktowane tą toksyną wytwarzają duże wakuole zanim zginą), która niszczy ściany żołądka. Rola toksyny w powstawaniu wrzodów jest wątpliwa, są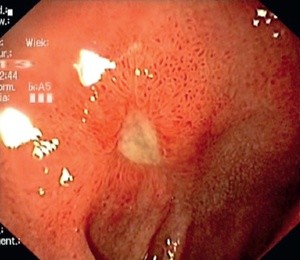 przypuszczenia, które mówią że może ona potęgować reakcje zapalną. Istotną przyczyną w powstawaniu wrzodów jest na pewno ilość przemnożonej bakterii w żołądku. Podczas wrzodów mogą występować przede wszystkim pieczenie w okolicy przełyku, odbytu, nietolerancja niektórych pokarmów, mdłości, wymioty, bóle brzucha.
przypuszczenia, które mówią że może ona potęgować reakcje zapalną. Istotną przyczyną w powstawaniu wrzodów jest na pewno ilość przemnożonej bakterii w żołądku. Podczas wrzodów mogą występować przede wszystkim pieczenie w okolicy przełyku, odbytu, nietolerancja niektórych pokarmów, mdłości, wymioty, bóle brzucha.
U większości osób objawy kliniczne są nie uchwytne. Do wykrycia bakterii stosowane są 2 grupy metod:
– inwazyjna, polegająca na pobraniu bioptatów żołądkowych i poddania ich analizie, wykonuje się ją głównie u osób z nawracającymi dolegliwościami choroby wrzodowej lub w przypadku podejrzenia choroby refluksowej,
– nieinwazyjna, polegająca na wykonaniu testów serologicznych mających wykazać obecność swoistych przeciwciał klasy IgG, wykonuje się je dość często gdyż są dość łatwe i tanie.
Istnieją jeszcze inne metody pozwalające wykryć bakterię w żołądku, to przede wszystkim test ureazowy, który jest stosowany z użyciem bioptatu z błony śluzowej żołądka, oraz test oddechowy z użyciem znakowanego mocznika, który wymaga specjalistycznej aparatury do odczytu. Wszystkie powyższe testy nie dają 100% wyniku, testem najbardziej wiarygodnym jest badanie bakteriologiczne. Wykonywane jest dość rzadko gdyż wymaga dużego doświadczenia od osoby przeprowadzającej badanie, kosztownej aparatury oraz jest bardzo drogie.
Bibliografia:
- Dziubek, Choroby zakaźne i pasożytnicze”, Wydawnictwo Lekarskie PZWL, Warszawa 2012r.
- A. Salyers, D.D. Whitt „Mikrobiologia”, Wydawnictwo Naukowe PWN, Warszawa 2012r.
